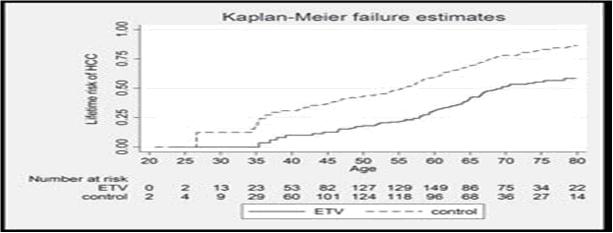
C’est l’annonce record qui a été faite par Achillion Pharmaceutical à l’AASLD. En 2014, si on accepte de ne pas parler finance, des traitements sont actuellement disponibles avec des taux de guérisons de près de 90% en 12 semaines seulement. Alors comment faire mieux ? Si on ne peut pas faire plus fort alors il faut oser faire plus court ! C’est ce qui a été proposé avec l’étude de phase 2 nommé Proxy. La molécule ACH 3102 est un inhibiteur de la NS5A de deuxième génération. Cette étude a porté sur 30 patients naïf de tout traitement et infecté par un virus de génotype 1.
Résultats :
Groupe A : 12 patients ont reçus une bithérapie par ACH 3102 (550 mg en une prise par jour) et sofosbuvir (400 mg en une prise par jour) et comparé à 6 patients du groupe contrôle. Le traitement n’a duré que 12 semaines et 100% des patients étaient toujours non virémique deux mois après l’arrêt de traitement.
Dans le groupe B : les 6 patients du groupe A et 6 autres personnes recevront une bithérapie ACH 3102 et sofosbuvir pour 6 semaines uniquement.
La contre-attaque a été portée par l’étude C-SWIFT du laboratoire Merck qui a proposé une trithérapie par MK5172 (inhibiteur de protéase NS3/4A) et MK 8742 (inhibiteur de NS5A) et sofosbuvir à 102 patients infectés par un génotype 1. Le traitement durait 4 ou 6 semaines pour les 61 patients non cirrhotiques et 6 à 8 semaines pour les patients cirrhotiques…
On attend les résultats avec impatience. On connaissait les lessives qui lavent plus blanc que blanc maintenant voilà les traitements d’hépatite C qui traitent plus vite que vite.
On n’arrête pas le progrès non ?
Pascal Mélin